Définition
Les tumeurs neuro-endocrines (TNE) digestives sont des tumeurs bénignes ou malignes (cancéreuses) se développant à partir de cellules glandulaires et nerveuses du système digestif. Il s’agit d’une famille de tumeurs rares dont l’évolution est souvent lente. Les localisations les plus fréquentes sont l’intestin grêle et le pancréas. Il n’est pas rare de retrouver plusieurs lésions notamment sur l’intestin grêle. En cas d’évolution en tumeur maligne, les TNE peuvent se compliquer de métastases au niveau des ganglions, du foie, puis d’organes à distance.
Symptômes
Dans la très grande majorité des cas, les TNE digestives sont asymptomatiques, c’est-à-dire qu’elles ne provoquent aucune gêne. Elles sont alors découvertes par hasard lors d’un examen radiologique prescrit pour une autre maladie.
Plus rarement, les TNE peuvent causer des symptômes gênants soit par la compression de structures anatomiques, soit par la sécrétion excessive d’hormones : hypoglycémie, ulcères à répétition, diarrhée, troubles de la tension, anomalies des valves cardiaques etc.
Traitement
La décision de traitement dépend de la localisation des TNE, de leur taille, de leur caractère symptomatique, et des caractéristiques à l’analyse microscopique. La décision est discutée en réunion de concertation pluridisciplinaire (RCP) et vérifiée par un comité d’experts (RCP RENATEN) :
- La surveillance : est adaptée à certaines TNE asymptomatiques, de petite taille, peu agressives.
- Les analogues de la somatostatine : il s’agit de médicaments limitant les sécrétions digestives et pouvant freiner l’activité des TNE.
- La chimiothérapie : cette modalité de traitement est adapté aux TNE dégénérées notamment en cas de métastase.
- La chirurgie : c’est le traitement de référence des TNE de l’intestin grêle, et peut être proposée en cas d’autre localisation (pancréas, métastase hépatique).
La chirurgie des TNE de l’intestin grêle
Il s’agit d’une intervention réalisée par voie ouverte (cicatrice au milieu du ventre), la coelioscopie étant contre-indiquée pour ce type d’intervention par les sociétés savantes. L’intervention débute par un examen minutieux de tout l’intestin grêle puisque les TNE sont souvent multiples. Le ou les segment(s) d’intestin (grêle et colon) touchés par les TNE sont retirés, ainsi que les ganglions et canaux lymphatiques drainant ces segments : c’est le curage ganglionnaire. Ce curage est mené jusqu’aux ganglions à l’origine de l’artère vascularisant l’intestin grêle (artère mésentérique supérieure) au contact de l’aorte et de la veine cave inférieure. Puis une ou des suture(s) digestive(s) sont réalisées pour rétablir la continuité du tube digestif. Enfin, la vésicule biliaire est retirée (cholécystectomie) de manière systématique pour éviter l’apparition d’une cholécystite (infection de la vésicule biliaire) sous traitement.
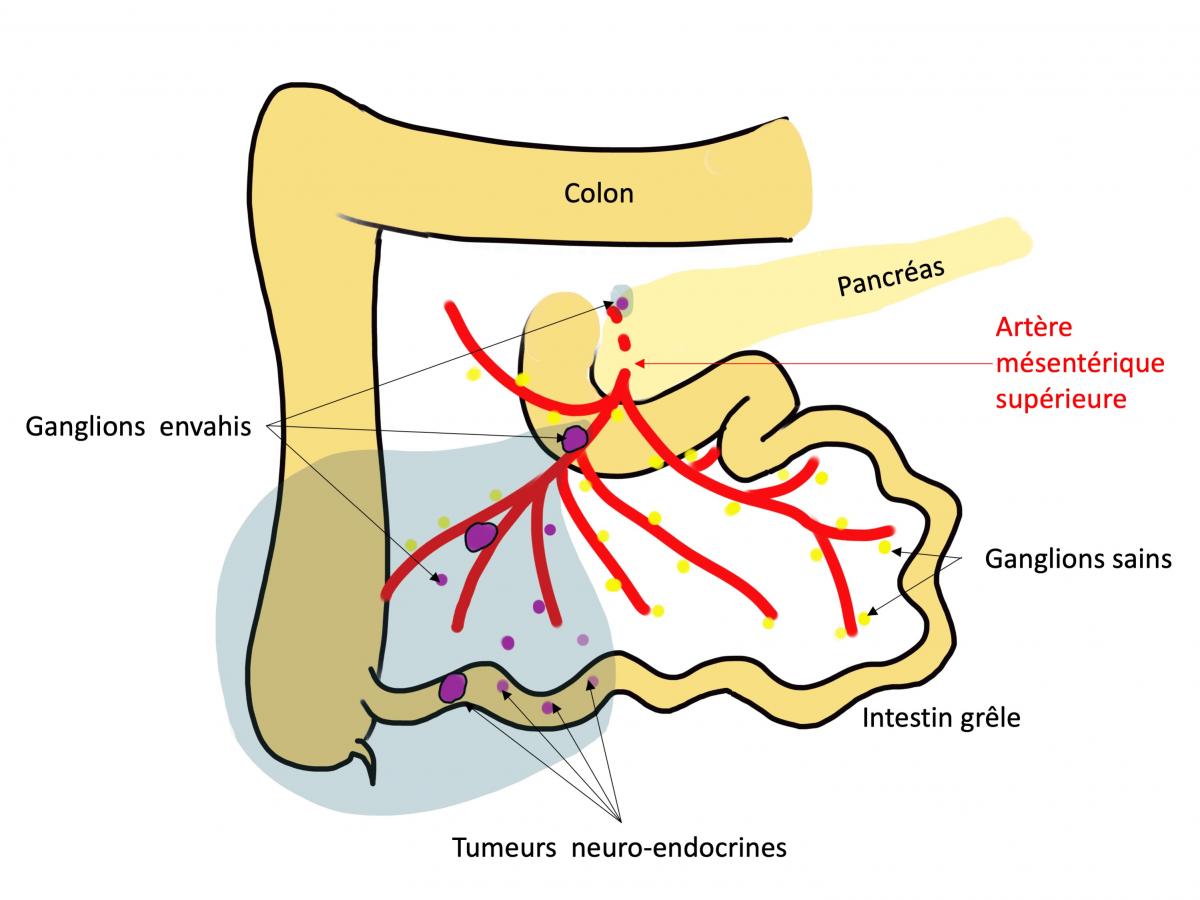
Légende du schéma :
Vue schématique de l’intestin grêle et du colon droit. Vascularisation par l’artère mésentérique supérieure. Au bilan préopératoire, une tumeur neuro-endocrine intestinale et 2 ganglions avaient été identifiés (violet entouré de noir). Lors de l’intervention, 3 autres tumeurs sont palpées sur l’intestin grêle. La chirurgie emporte un segment d’intestin grêle et de colon droit, ainsi que les vaisseaux et ganglions prenant en charge ces portions de tube digestif pour s’assurer d’enlever toute la maladie (champ grisé). Les ganglions à proximité de l’origine de l’artère mésentérique supérieure en arrière du pancréas sont retirés. L’analyse définitive retrouvera 8 ganglions envahis (violet). Au cours de la même opération, la vésicule biliaire est retirée.
La chirurgie des TNE du pancréas
Il s’agit d’une chirurgie pancréatique classique associant une résection pancréatique, une cholécystectomie et la réalisation d’un curage ganglionnaire.
Complications médico-chirurgicales
- Les manipulations chirurgicales peuvent être à l’origine d’un relargage d’hormones et créer des désordres parfois sévères : hyper ou hypotension, hypoglycémie, bronchospasme. L’administration pré et per-opératoire de traitements spécifiques permet d’éviter cette complication. Une surveillance postopératoire en soins intensifs ou réanimation peut être nécessaire.
- La fistule digestive : est liée à l’absence de cicatrisation sur une suture digestive ou sur la tranche de section du pancréas. Il s’agit d’un évènement parfois grave pouvant nécessiter une réintervention et une hospitalisation prolongée.
- les troubles digestifs : le plus fréquent est la survenue d’une diarrhée importante liée à un tube digestif plus court, la dénervation de l’intestin liée au curage ganglionnaire et la diminution des capacités de résorbtion des liquides. Ces troubles nécessitent la prise de médicaments ralentissant le transit, et s’améliorent ou disparaissent en quelques mois.
- Les phlébites et embolie pulmonaire : sont prévenues par un traitement anticoagulant prescrit en postopératoire.
- Les complications infectieuses, notamment abcès de paroi, sont plus fréquents en chirurgie ouverte.
Après l’opération
Hospitalisation
- Les lieux de votre hospitalisation : Immédiatement après l’intervention, vous serez transféré soit en unités de soins continus (se trouvant au sein du service de réanimation) pour une surveillance attentive de quelques jours après duodéno-pancréatectomie céphalique ou totale, soit en salle de réveil pour une surveillance de quelques heures. Par la suite, vous réintégrerez le service de chirurgie pour la fin du séjour. En cas de complication, il est possible d’être transféré en réanimation immédiatement après le traitement de cette complication pour une surveillance plus rapprochée.
- Le traitement de la douleur : la douleur liée à l’opération peut être soulagée par des médicaments anti-douleur administrés par perfusion ou par la bouche, et/ou une péridurale. Ces traitements sont personnalisés en fonction de votre intervention, de votre capacité à manger, et du niveau de la douleur. L’objectif principal est le soulagement le plus complet des douleurs liées à l’opération.
- L’alimentation et l’hydratation sont administrées par perfusion pour un meilleur confort et pour garantir des apports suffisants après une opération de type DPC. L’alimentation orale sera reprise au bout de quelques jours. Pour une intervention de type pancréatectomie gauche ou résection intestinale, l’alimentation orale sera privilégiée dès les premiers jours après l’intervention. Dans tous les cas, des compléments alimentaires vous seront proposés de façon à vous apporter suffisamment de protéines permettant une meilleure cicatrisation.
- Des drains peuvent être mis en place en fin d’intervention de façon à limiter ou dépister plus précocement certaines complications. Des contrôles de ces drains seront faits régulièrement jusqu’à leur ablation qui sera décidée par le chirurgien. Cette ablation sera réalisée par un(e) infirmier(e) au sein de la clinique ou à domicile, sur les consignes du chirurgien.
Retour au domicile et suivi
Le retour à domicile sera décidé en accord avec votre chirurgien. Un transfert en centre de convalescence (ou maison de repos) peut être justifié en fonction de la lourdeur du geste chirurgical, l’apparition de complications, ou chez des patients fragiles. Une consultation postopératoire est habituellement prévue à un mois de l’opération. En cas de problème entre votre sortie d’hospitalisation et cette consultation, vous pouvez contacter votre chirurgien à tout moment via le secrétariat ou les urgences de la clinique en cas d’urgence.