Introduction
Il existe plusieurs cancers de la peau, dont 80% sont représentés par les carcinomes basocellulaire ou épidermoïdes. Les mélanomes représentent moins de 20% des cas de cancer de la peau. Il existe des formes rares comme les lymphomes cutanés ou les sarcomes.
Carcinomes basocellulaires :
Il s’agit de lésions survenant essentiellement sur le visage chez la personne âgée. Elles évoluent localement rapidement, mais rarement à distance. Le traitement est chirurgical le plus souvent, pour éviter une extension locale trop importante.
Carcinomes épidermoïdes (spinocellulaires) :
Il s’agit de lésions développées aux dépens des cellules kératinocytes, survenant sur des zones exposées au soleil chez l’adulte de plus de 40 ans (visage le plus souvent, avant-bras, main, jambes). Les lésions sont ulcérées avec un potentiel métastatique à distance (cancer généralisé) de l’ordre de 2,5 à 5%. Le traitement repose sur une exérèse chirurgicale éventuellement complétée par de la radiothérapie ou de la chimiothérapie.
Mélanomes :
Il s’agit de lésions développées à partir des mélanocytes (cellules de la peau qui donnent de la pigmentation à la peau). L’incidence du mélanome (nombre de nouveaux cas par an) était de 15 000 en 2019. Il se situe au 8ème rang des cancers chez l’homme, 6ème chez la femme. L’incidence a doublé en 20 ans. Dans la majorité des cas le diagnostic est fait après l’âge de 50 ans.
Le mélanome possède une extension métastatique dans 20% des cas (ganglions, poumons, cerveau…). Ces métastases surviennent dans 90% des cas durant les trois premières années qui suivent le diagnostic, et justifie d’une surveillance rapprochée pendant 5 ans, puis annuelle à vie.
La plupart du temps le mélanome se développe sur un nouveau naevus (grain de beauté) apparu après l’âge de 30 ans.
Quels sont les facteurs de risques de développer un mélanome ?
L’exposition solaire dans l’enfance est le facteur de risque principal, en particulier les « coups de soleil » dans l’enfance avant l’âge de 15 ans. Ainsi, classiquement les femmes développent plus fréquemment des mélanomes sur les membres et les hommes sur le tronc. Les patients à la peau claire, aux yeux clairs, bronzant difficilement (phototype I et II) sont plus fréquemment atteints de mélanome.
Les autres facteurs de risques sont :
- Antécédents familial ou personnel de mélanome
- Traitement immunosuppresseurs (patients greffés…)
- Naevus géant congénital
- Naevus multiples > 50
Comment prévenir l'apparition d'un mélanome?
La prévention passe par deux grands axes : la protection solaire et l’autodépistage. Il est indispensable de se protéger du soleil avec des vêtements ou par application d’écran total, en particulier chez l’enfant et l’adolescent de moins de 15 ans. L’exposition aux rayons UV entraine une altération des cellules de la peau qui déclenche des mécanismes de réparations épuisables jusqu’à apparition de mutations qui favorisent la transformation en cellules cancéreuses.
L’exposition aux UV artificiel (cabine de bronzage) augmente également le risque de développer un mélanome (de 75% pour des expositions avant l’âge de 35 ans).
L’autodépistage consiste en un auto-examen de la peau à la recherche de nouvelles lésions colorées ou de lésions changeant d’aspect rapidement. En cas de doute, il faut vous rapprocher de votre médecin traitant ou d’un dermatologue.
Comment diagnostiquer un mélanome ?
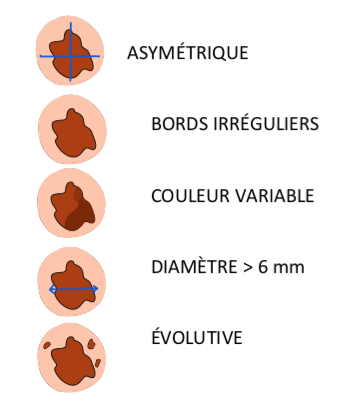
On peut suspecter un mélanome sur une lésion présentant 3 critères sur 5 de la classification « ABCDE ». Cela correspond à une lésion : Asymétrique, aux Bords irréguliers, de Couleur hétérogène, de Diamètre supérieur à 6mm et Evolutive. L’ensemble du corps devra être examiné par le dermatologue à l’aide d’un dermatoscope (loupe).
Le diagnostic de certitude sera fait après avoir retiré la lésion et l’avoir envoyée en analyse au laboratoire (analyse histologique). Le retrait de la lésion se fait rapidement après avoir suspecté le diagnostic, sous anesthésie locale, par votre dermatologue, médecin généraliste ou chirurgien. Il s’agit d’une intervention chirurgicale minime, peu douloureuse. Le plus souvent, cette intervention ne nécessite pas l’arrêt des traitements anticoagulants. La taille de la cicatrice sera dépendante de la taille de la lésion et de sa localisation.
Selon la localisation, des fils résorbables ou non peuvent être mis en place. En cas de fils résorbables, un suivi infirmier sera mis en place avec ablation des fils entre J5 et J15 postopératoire. Cette intervention se fait au cabinet de consultation et n’engendre pas d’arrêt de travail.
Les résultats histologiques seront obtenus au bout de 10 à 15 jours. Le médecin / chirurgien qui aura réalisé la biopsie vous verra en consultation dans un délai de trois semaines pour vous expliquer les résultats et la suite de la prise en charge (reprise chirurgicale par un chirurgien, examen d’imagerie complémentaire).
Que regarde le chirurgien sur le compte-rendu d'analyse au microscope :
- Diagnostic positif de mélanome
- Sous type de mélanome : SSM (Superficial Spread Melanoma le plus fréquent, nodulaire, acral lentigineux, mélanome de Dubreuilh)
- Epaisseur du mélanome (indice de Breslow) : facteur le plus important
- Présence d’ulcération
- Nombre de mitoses
- Présence de signes de régression, témoin d’une sous-estimation du mélanome
Quels sont les examens que je vais devoir réaliser pour un mélanome?
Les examens sont dépendants du type du mélanome et du stade du mélanome déterminé par l’indice de Breslow, la présence ou non d’ulcération et le nombre de mitose. La présence de ganglions à l’examen clinique sur le territoire de drainage peut également motiver la réalisation d’examen d’imagerie. Ces examens peuvent être une simple échographie ganglionnaire, jusqu’à un scanner corps entier, un PET-scanner ou une IRM cérébrale.
A l’issue de l’ensemble de ce bilan, votre dossier sera présenté en Réunion de Concertation Pluridisciplinaire avec la présence d’un onco-dermatologue, chirurgien, radiothérapeute, radiologue.
En quoi consiste la chirurgie du mélanome?
REPRISE DE CICATRICE
Cette reprise de cicatrice est systématique pour tous les mélanomes, pour obtenir des marges de sécurité autour de la cicatrice de retrait de la lésion. Ces marges sont variables de 5mm à 2cm en fonction de l’indice de Breslow et permettent de diminuer la récidive locale.
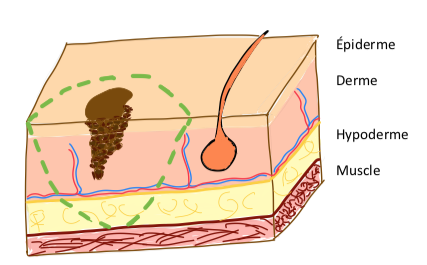
La reprise de cicatrice est une intervention un peu plus conséquente que le retrait de la lésion. Il faut savoir que la taille de la cicatrice sera trois fois plus grande que la taille de la précédente cicatrice, pour obtenir les marges suffisantes et réaliser une fermeture sans tension et la plus esthétique possible. L’exérèse devra emporter le derme et l’hypoderme (graisse sous la peau), jusqu’au muscle.
Le plus souvent la fermeture se fera par une fermeture directe avec du fil, si la tension sur la cicatrice n’est pas excessive. Du fil résorbable ou non sera utilisé, dépendant de la localisation et du type de peau.
Si la fermeture directe n’est pas possible car il y a trop de tension, nous aurons recours à des artifices de reconstruction.
Différentes couches de la peau : reprise de cicatrice jusqu'au muscle
Quels sont les effets indésirables attendus après reprise de cicatrice avec fermeture directe ?
- Démangeaisons au niveau de la cicatrice les premières semaines
- Aspect esthétique insatisfaisant du fait du retrait en profondeur, cela entraine une sorte de creux sur la zone opérée qui s’estompera partiellement dans les mois
Quelles sont les complications liées à la reprise de cicatrice avec fermeture directe ?
- Désunion cutanée (réouverture de la cicatrice), sur les zones de tension excessive, qui justifiera la mise en place de soins infirmiers pour cicatrisation dirigée. La durée de ces soins sera variable de quelques jours à plusieurs semaines.
- Œdème, en particulier du membre inférieur et du pied car la reprise de cicatrice entraîne fréquemment le sacrifice des veines superficielles de la jambe (veine saphène). Un traitement anticoagulant sera prescrit pour prévenir le risque de phlébite, ainsi que la mise en place de bande de contention adaptée.
- Surinfection de la plaie, favorisée par la désunion cutanée et l’œdème qui déclenchera la prescription d’antibiotiques.
RECONSTRUCTION
Quand la fermeture directe n’est pas possible, le chirurgien a recours à une reconstruction par greffe (greffe de peau totale ou greffe de peau fine) pour combler la perte de substance. Il s’agira le plus souvent d’une greffe de peau totale (ou greffe en peau épaisse). Dans les cas de reconstruction, il y aura alors deux cicatrices : « la prise de greffe » et « la zone greffée ».
- Greffe de peau totale : La peau sera prélevée sur le bas de l’abdomen dans toute son épaisseur, de façon que la cicatrice engendrée soit invisible, dans la ligne des sous-vêtements. Il s’agira d’une cicatrice classique avec fils résorbables sous la peau. La greffe sera alors positionnée sur la perte de substance de la reprise de cicatrice. Un pansement épais et gras sera mis en place. Ce pansement ne sera retiré qu’au 5ème jour postopératoire en consultation par votre chirurgien.
- Greffe de peau fine : La peau sera prélevée le plus souvent sur la face antérieure de la cuisse. Elle prendra l’aspect d’une brûlure. Au niveau de la prise de greffe, il n’y aura pas de fil, il s’agit d’une cicatrisation dirigée. Idéalement le pansement sera laissé en place 15 jours sans le changer (sauf en cas de signes de surinfection, malodorant) pour éviter les douleurs engendrées par le changement de pansement.
Quels sont les effets indésirables attendus après une greffe de peau ?
- Démangeaisons au niveau de la zone greffée les premières semaines
- Œdème du greffon avec aspect dévascularisé les premiers jours
- Aspect esthétique insatisfaisant avec une différence de couleur et texture de la peau
Quels sont les complications liées à la réalisation d’une greffe de peau ?
- Nécrose de la greffe qui peut nécessiter l’ablation du greffon, et la mise en place de soins infirmiers pour cicatrisation dirigée
- Hématome sous le greffon conduisant à une reprise chirurgicale pour drainage
- Désunion du greffon avec surinfection entrainant des soins infirmiers prolongés et un traitement antibiotique
- Œdème du membre inférieur, voir phlébite ou embolie pulmonaire
GANGLION SENTINELLE
La recherche du ganglion sentinelle ne concerne que les mélanomes avec un indice de Breslow > 0,8mm. Le ganglion sentinelle est le premier relai ganglionnaire de la zone de drainage du site où se situait le mélanome. Il peut y avoir un ou plusieurs ganglions.

L’analyse de ce ganglion permet de rechercher la présence de cellules tumorales qui auraient diffusé en dehors du mélanome, mais qui ne seraient pas visible à l’examen clinique ou par des examens d’imagerie. Cette analyse permet un diagnostic plus précoce de la diffusion à distance du cancer, il a un intérêt pronostique.
Pour trouver ce(s) ganglion(s), un repérage préopératoire sera réalisé la veille ou le jour de la chirurgie en médecine nucléaire. Un traceur radioactif sera injecté dans la cicatrice du mélanome, suivi d’un examen d’imagerie (PET scanner ou scintigraphie) pour visualiser le(s) ganglion(s). Au bloc opératoire, le ganglion sera retrouvé à l’aide d’une sonde de détection du traceur injecté.
Le ganglion repéré ne signifie pas qu’il est malade, il représente simplement le premier relai de drainage du mélanome. Seuls 20% des ganglions sentinelles analysés seront envahis par la maladie.
La recherche du ganglion sentinelle sera réalisé dans le même temps opératoire que la chirurgie de reprise de cicatrice. Sur le plan pratique, une petite incision en regard du ganglion sera réalisée pour retirer le(s) ganglion(s) en totalité et refermée avec du fil résorbable. Ces ganglions seront localisés classique dans le creux poplité (arrière du genou), le pli inguinal (aine) ou en région axillaire (aisselle).
Quels sont les effets indésirables attendus après un ganglion sentinelle ?
- Démangeaisons au niveau de la zone greffée les premières semaines
Quels sont les complications liées à la réalisation d’une greffe de peau ?
- Lymphocèle (collection de lymphe non infectée non douloureuse) qui nécessite le plus souvent aucun traitement, parfois une ponction évacuatrice en consultation si elle est très volumineuse
- Hématome
- Surinfection
- Lésion nerveuse en particulier en région axillaire avec risque de perte de sensibilité cutanée de face interne du bras (1/3000)
- Lymphoèdeme (gros bras ou grosse jambe chronique, par défaut de drainage lymphatique) dans des cas très rares
- Maladie de Mondor, bride rétractile correspondant à une thrombophlébite superficielle de la paroi thoracique après ganglion sentinelle axillaire, spontanément résolutif en 6 à 8 semaines (rare)
CURAGE GANGLIONNAIRE
Les indications de curage ganglionnaire ont diminué depuis 2018. Seuls 20% des patients avec un ganglion sentinelle positif seront traités par un curage ganglionnaire complémentaire. Le curage ganglionnaire correspond au retrait de tous les ganglions d'une région anatomique. Les indications principales de curage ganglionnaire sont la présence d’une masse ganglionnaire palpable au diagnostic ou une récidive ganglionnaire localisée après traitement. Il peut parfois se discuter dans d’autres conditions, cela est décidé en Réunion de Concertation Pluridisciplinaire.
Il existe trois grands types de curage ganglionnaire :
- Curage axillaire réalisé par une incision dans l’aisselle
- Curage inguinal réalisé par une incision du pli de l’aine s’étendant sur le haut de la cuisse
- Curage iliaque et lomboaortique qui peut être réalisé par abord mini-invasif (coelioscopie) ou par une laparotomie.
Quels sont les complications liées aux curages ganglionnaires ?
- Lymphocèle (collection de lymphe non infectée non douloureuse) qui nécessite le plus souvent aucun traitement, parfois une ponction évacuatrice en consultation si elle est très volumineuse, dans 25 à 50% des cas. Le plus souvent cette complication sera prévenue par la mise en place d’un drain.
- Hématome (5%)
- Désunion de cicatrice
- Lésion nerveuse en région axillaire pouvant entrainer une perte de sensibilité de la face interne du bras et de la paroi thoracique latérale, un déficit de mobilité de l’épaule, une atrophie musculaire, voire rarement une atteinte du plexus brachial
- Lymphoèdeme (gros bras ou grosse jambe chronique, par défaut de drainage lymphatique) dans 15 à 20% des cas
- Maladie de Mondor, bride rétractile correspondant à une thrombophlébite superficielle de la paroi thoracique après curage axillaire, spontanément résolutif en 6 à 8 semaines
Comment se préparer à la chirurgie?
Selon les cas, la chirurgie peut être réalisée sous anesthésie locale simple (exérèse de la lésion), neuroleptanalgésie ou anesthésie générale. Si vous avez des traitements anticoagulants, ils seront stoppés par l’anesthésiste 3 à 5 jours avant la chirurgie. Le traitement antiagrégant plaquettaire par Kardegic, Aspirine ou Aspégic peut être continué sans arrêt. Les chirurgies de reprise de cicatrice, greffe et ganglions sentinelles se réalisent en ambulatoire. Les chirurgies de curage ganglionnaire nécessitent le plus souvent une hospitalisation de 24 à 72 heures. Il peut arriver que le retour à domicile se fasse avec le drain en place pour quelques jours supplémentaires.
Il est recommandé de stopper la consommation du tabac 1 mois avant et 1 mois après la chirurgie pour faciliter la cicatrisation et diminuer le risque de complications.
Un suivi infirmier sera mis en place à domicile avec une surveillance photographique régulière transmis à votre chirurgien.
Un traitement anticoagulant pour prévenir l’apparition de phlébite vous sera prescrit pour une durée de 21 à 28 jours pour les reprises de cicatrices de mélanomes du membre inférieur.
Dans le cas d’une greffe de peau, vous reverrez votre chirurgien entre le 4ème et le 6ème jour pour procéder à la première ablation de pansement de la greffe de peau. Sinon un rendez-vous de consultation à trois semaines sera de rigueur. Le chirurgien vérifiera la bonne cicatrisation de la plaie et vous expliquera les résultats d’analyse histologique.
L’aspect définitif de la cicatrice sera obtenu dans les 6 mois après la chirurgie, une protection solaire des cicatrices est indispensable.
L’application de crème cicatrisante pourra être réalisé à partir du 10ème jour postopératoire selon les cas.
Quel sera le traitement après la chirurgie?
Un traitement complémentaire sera nécessaire uniquement en cas d’atteinte des ganglions (ou de métastases à distance). Ce traitement sera décidé en Réunion de Concertation Pluridisciplinaire et initié par un oncodermatologue. Le traitement principal est une immunothérapie anti-PD1. Il s’agit de perfusion intraveineuse réalisée en hôpital de jour à une fréquence variant de toutes les 2 à 4 semaines en fonction de la molécule. La durée du traitement est souvent d’une année.
Lors de ce traitement, vous serez revu régulièrement par votre oncodermatologue et des examens d’imagerie de surveillance seront réalisés.
Quel va être le suivi?
Encore une fois la surveillance est dépendante du stade du mélanome. La surveillance se fera par votre dermatologue qui réalisera un examen cutané de l’ensemble du corps et une palpation des aires ganglionnaires. Des examens d’imagerie seront également prescrits (échographie ganglionnaire, scanner thoraco-abdominopelvien, PETscanner). La fréquence de surveillance sera variable (tous les 3 à 4 mois, tous les 6 mois ou annuelle)
Quelles sont les chirurgies pour les carcinomes épidermoïdes et basocellulaires?
Le traitement chirurgical consiste en un retrait de la lésion avec des marge de 5 à 10 mm. En fonction de la localisation de la lésion et surtout de sa taille, une reconstruction par greffe de peau pourra être nécessaire. Le plus souvent une fermeture directe sera suffisante. Contrairement au mélanome, il n’y a le plus souvent pas de reprise de cicatrice, sauf si l’analyse définitive montre que la résection est incomplète.
Quelles sont les lésions prises en charge au Centre Lyonnais de Chirurgie Digestive?
Nous prenons en charge les trois types de lésions cutanée malignes (mélanome, carcinome épidermoïde, carcinome basocellulaire). Nous prenons en charge les lésions des membres et du tronc (dos, thorax, abdomen).
En revanche les lésions malignes de la tête (visage, scalp) ne sont pas prises en charge dans notre cabinet, vous serez adressé à un chirurgien maxillo-facial ou plasticien.